

今天是: 福州市疾病预防控制中心欢迎您!
带状疱疹(herpes zoster)是由长期潜伏在脊髓后根神经节或颅神经节内的水痘-带状疱疹病毒(varicella-zoster virus,VZV)经再激活引起的感染性皮肤病。带状疱疹是皮肤科常见病,除皮肤损害外,常伴有神经病理性疼痛,多见于年龄较大、免疫抑制或免疫缺陷等人群,严重影响患者生活质量。针对国内带状疱疹临床诊疗中存在诊疗不够规范等问题,中国医师协会皮肤科医师分会组织专家,在2018年制定了《带状疱疹中国专家共识》。近年来,带状疱疹的流行病学和临床治疗及预防领域的循证医学证据不断增多,在治疗药物的选择、特殊人群及特殊类型带状疱疹的处理、带状疱疹后神经痛(postherpetic neuralgia,PHN)等并发症的处置等方面尚存在争议,对疫苗预防接种的认识也有待提升。为此,我们在2018版共识基础上,对近年国内外发表的重要文献进行评价并综合分析,经专家组反复讨论、修改,最终形成中国带状疱疹诊疗专家共识(2022版),希望能更好地指导带状疱疹的临床规范化诊治。
一、病因及发病机制
(一)病原体特点及致病机制
VZV属于人类疱疹病毒α科,命名为人类疱疹病毒3型。它是一种DNA病毒,基因组包含71个开放读码框,编码多种蛋白质,目前研究较多的为糖蛋白gE,也是制备疫苗的主要候选抗原。VZV可经飞沫和(或)接触传播,原发感染主要引起水痘。VZV可沿感觉神经轴突逆行,或经感染的T细胞与神经元细胞融合,转移到脊髓后根神经节或颅神经节内并潜伏,当机体抵抗力降低时,VZV特异性细胞免疫下降,潜伏的病毒被再激活,大量复制,通过感觉神经轴突转移到皮肤,在相应皮节引起带状疱疹。
(二)带状疱疹相关性疼痛的机制
急性期疼痛属于伤害感受性疼痛,部分伴有神经病理性疼痛。其机制与病毒感染引发的神经组织炎症水肿及神经纤维损伤有关。PHN属于典型的神经病理性疼痛,其确切的发生机制尚未完全阐明,主要有外周机制和中枢机制。外周机制:受损的伤害性感受器异常放电导致外周敏化。中枢机制:①脊髓背角神经元的敏感性增高;②脊髓抑制性神经元的功能下降;③脊髓背角Aβ纤维脱髓鞘,与邻近C纤维形成新的突触;④脊髓背角伤害性神经通路代偿性形成,使中枢对疼痛的反应阈值大大降低。此外,神经损伤使受累神经内的离子通道(如钠、钾、钙通道)功能异常,也可导致神经病理性疼痛。
二、流行病学与危险因素
据报道,全球普通人群带状疱疹的发病率为(3~5)/1 000人年,亚太地区为(3~10)/1 000人年,并逐年递增2.5%~5.0%。全球带状疱疹的住院率为(2~25)/10万人年,死亡率为(0.017~0.465)/10万人年,复发率1%~10%。
VZV再活化的危险因素包括:高龄、创伤、全身性疾病(如糖尿病、肾病、发热、高血压等)、人类免疫缺陷病毒(human immunodeficiency virus,HIV)感染、恶性肿瘤等导致的免疫抑制等。50岁后随年龄增长,VZV特异性细胞免疫功能逐渐降低,带状疱疹的发病率、住院率和病死率均逐渐升高。据2021年发表的系统性文献综述,全球≥ 50岁普通人群带状疱疹发病率为(5.23~10.9)/1 000人年,女性(6.05~12.8)/1 000人年略高于男性(4.30~8.5)/1 000人年。我国带状疱疹发病率与其他国家和地区基本一致,≥ 50岁人群带状疱疹发病率为(2.9~5.8)/1 000人年,且女性终身患病率(3.94%~7.9%)也略高于男性(2.86%~7.6%)。血液肿瘤患者带状疱疹发病率高达31/1 000人年,HIV感染者也高达(29.4~51.5)/1 000人年。此外,使用Janus激酶(Janus kinase,JAK)抑制剂者带状疱疹发病率高达21.1/1 000人年,表明接受JAK抑制剂治疗可增加患带状疱疹的风险。
对于新型冠状病毒感染流行是否增加了发生带状疱疹的风险目前尚无明确证据。最新研究表明,新型冠状病毒感染患者若发生带状疱疹,常发生于新型冠状病毒感染发病后1~2周内,大多数病例具有典型的带状疱疹表现;非典型表现如多皮节受累和坏死等,在淋巴细胞减少的新型冠状病毒感染患者中尤为明显。
三、临床表现
(一)典型临床表现
1.前驱症状:
可有轻度乏力、低热、食欲不振等全身症状,患处皮肤自觉灼热感或神经痛,触之有明显的痛觉敏感,也可无前驱症状。
2.皮损特点:
典型皮损表现为沿皮节单侧分布的成簇性水疱伴疼痛,研究显示好发部位为肋间神经(53%)、颈神经(20%)、三叉神经(15%)及腰骶部神经(11%)相应的皮节。患处先出现潮红斑,很快出现粟粒至黄豆大小丘疹,成簇状分布而不融合,继而变为水疱,疱壁紧张发亮,疱液澄清,外周绕以红晕。严重病例可出现大疱、血疱、坏疽等表现。皮损沿某一周围神经区域呈带状排列,多发生在身体的一侧,一般不超过正中线。病程一般2~3周,老年人为3~4周。水疱干涸、结痂脱落后留有暂时性淡红斑或色素沉着。
3.自觉症状:
疼痛为带状疱疹的主要症状,又称为疱疹相关性疼痛(zoster-associated pain,ZAP),包括①前驱痛:指带状疱疹皮疹出现前的疼痛;②急性期ZAP:出现皮疹后30 d内的疼痛;③亚急性期ZAP:出现皮疹后30~90 d的疼痛;④慢性期ZAP即PHN:出现皮疹后持续超过90 d的疼痛。ZAP可以表现为3种形式:①持续性单一疼痛,表现为烧灼痛或深在性痛;②放射性、撕裂性疼痛;③促发性疼痛,表现为异常性疼痛(即轻触引起疼痛)和痛觉敏感(轻度刺激导致剧烈性疼痛)。老年、体弱患者疼痛较为剧烈。除疼痛外,部分患者还会出现瘙痒,程度一般较轻。重度瘙痒会因患者不断搔抓继发皮肤苔藓样变;部分严重、顽固性瘙痒会持续3年以上,长期顽固的瘙痒还会引发患者失眠、抑郁、焦虑等症状。
(二)特殊临床类型
1.眼带状疱疹:
多见于老年人,表现为单侧眼睑肿胀,也可表现为双侧;结膜充血,疼痛常较为剧烈,常伴同侧头部疼痛,可累及角膜形成溃疡性角膜炎。
2.耳带状疱疹:
系病毒侵犯面神经及听神经所致,表现为外耳道疱疹及外耳道疼痛。膝状神经节受累同时侵犯面神经和听神经时,可出现面瘫、耳痛及外耳道疱疹三联征,称为Ramsay-Hunt综合征。
3.顿挫型带状疱疹:
仅出现红斑、丘疹而不发生水疱。
4.无疹型带状疱疹:
仅有皮区疼痛而无皮疹。
5.复发型带状疱疹:
指非首次发生的带状疱疹,其在免疫正常人群中较为罕见,在免疫受抑者中复发率更高。与首次发病相比,复发型带状疱疹的发病部位不确定,临床表现及疼痛程度可轻可重。
6.中枢神经系统带状疱疹:
侵犯大脑实质和脑膜时,发生病毒性脑炎和脑膜炎。
7.内脏带状疱疹:
侵犯内脏神经纤维时,引起急性胃肠炎、膀胱炎,表现为腹部绞痛、排尿困难、尿潴留等。
8.泛发型带状疱疹:
指同时累及2个及以上神经节,对侧或同侧多个皮节产生皮损。
9.播散型带状疱疹:
恶性肿瘤或免疫功能极度低下者,病毒经血液播散,导致除受累皮节外全身皮肤出现广泛性水痘样疹,常伴高热等全身中毒症状,还可出现VZV视网膜炎、急性视网膜坏死及慢性进展性脑炎等并发症。约10%的播散型带状疱疹病例可合并内脏受累,病死率高达55%。
(三)并发症
1.PHN:
为带状疱疹最常见的并发症,目前国际上对其定义尚未达成共识。根据较为公认的德国S2k指南,PHN是指出现皮疹后持续超过90 d的疼痛。带状疱疹患者PHN发生率为5%~30%,多见于高龄、免疫功能低下患者。其疼痛部位通常比疱疹区域有所扩大,常见于单侧肋间神经、三叉神经(主要是眼支)或颈神经。疼痛性质多样,可为烧灼样、电击样、刀割样、针刺样或撕裂样。一种疼痛为主,或多种疼痛并存,常干扰患者的睡眠、情绪,影响工作和日常生活,严重时可导致精神障碍和抑郁。30%~50%的患者疼痛持续超过1年,部分病程可达10年或更长。
2.其他并发症:
眼带状疱疹可并发角膜穿孔、急性虹膜睫状体炎、玻璃体炎、坏死性视网膜炎以及阻塞性视网膜血管炎,最终出现视网膜脱离,导致视力下降甚至失明。耳带状疱疹可并发味觉改变、听力异常和眩晕。神经系统并发症包括无菌性脑膜炎、脑白质病、周围运动神经病、吉兰-巴雷综合征等。重度免疫功能缺陷患者易发生播散型带状疱疹和内脏损害,后者可表现为肺炎、肝炎或脑炎。
四、诊断及鉴别诊断
(一)诊断
根据带状疱疹的典型临床表现即可诊断。对于不典型病例,必要时可采用PCR检测疱液中VZV DNA及酶联免疫吸附试验测定血清中VZV特异性抗体等方法辅助诊断。德国S2k指南十分肯定PCR法在带状疱疹诊断中的特异性和准确度,但国内尚缺乏标准化的诊断试剂,因此其应用较为局限。当怀疑有中枢神经系统受累时,检测脑脊液中VZV DNA具有重要的诊断价值。若错过早期检测VZV DNA的时间点,检测VZV抗体或具有诊断意义。鉴于疱底细胞刮片中VZV抗原检测的特异性和敏感性均较低,目前已不推荐使用。
对于伴发严重神经痛或发生在特殊部位(如眼、耳等部位)的带状疱疹,建议同时请相关专科医师会诊。对于分布广泛甚至播散性、出血性或坏疽性等严重皮损、病程较长且皮损愈合较慢、反复发作的患者等,需进行免疫功能评价、抗HIV抗体或肿瘤等相关筛查,以明确可能合并的基础疾病。
(二)鉴别诊断
前驱期无皮损仅有疼痛时诊断较困难,应告知患者有发生带状疱疹可能,密切观察,并通过疼痛性质(烧灼痛、放射性及撕裂性痛等)及与咳嗽、进食、排尿等无关的特点以排除相关部位的其他疾病。发生在头面部的带状疱疹需要鉴别如偏头痛、青光眼、中风等疾病;发生在胸部的带状疱疹容易误诊为心绞痛、肋间神经痛、胸膜炎等;发生在腹部的带状疱疹容易误诊为胆结石、胆囊炎、阑尾炎、胃穿孔等。鉴别有困难者可进行必要的影像学检查,如B超、CT、核磁共振成像等以排除其他可能的疾病。皮损不典型时需与其他皮肤病鉴别,如带状单纯疱疹虽与带状疱疹类似,但皮损会在同一部位反复发作,疼痛不明显。其他需要鉴别的疾病包括接触性皮炎、丹毒、虫咬皮炎、脓疱疮、大疱性类天疱疮等。
五、治疗
带状疱疹的治疗目标包括促进皮损消退,缓解疼痛,改善患者生活质量。及时进行针对性抗病毒治疗有助于皮损及时愈合,且可能缩短ZAP持续时间。
(一)系统药物治疗
1.抗病毒药物:
是临床治疗带状疱疹的常用药物,能有效缩短病程,加速皮疹愈合,减少新发皮疹,阻断病毒播散。应在发疹后72 h内开始使用,以迅速达到并维持有效血药浓度,获得最佳治疗效果。对于伴中重度疼痛或严重皮疹、有新水疱出现、泛发性皮疹及合并带状疱疹眼炎、耳炎等特殊类型带状疱疹患者以及免疫功能不全的患者,即使皮疹出现已超过72 h,仍应进行系统抗病毒治疗。目前批准使用的系统抗病毒药物包括阿昔洛韦、伐昔洛韦、泛昔洛韦、溴夫定和膦甲酸钠。这些药物的用法用量及不良反应见表1。
表1 治疗带状疱疹的抗病毒药物
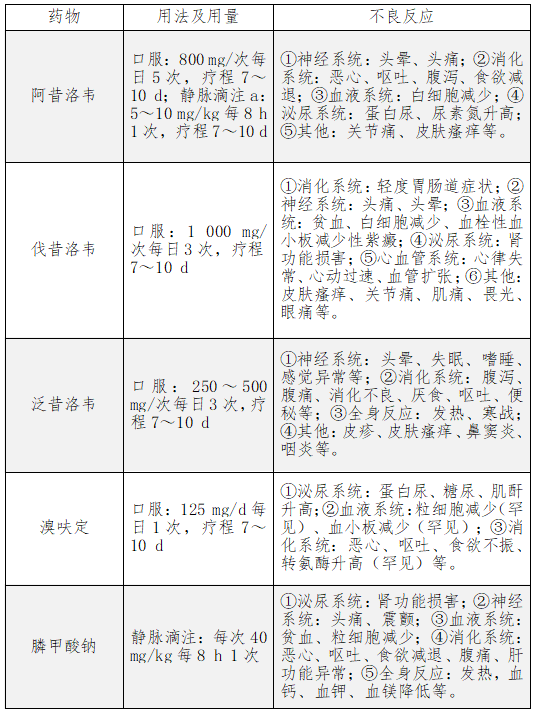
(2)伐昔洛韦:为阿昔洛韦的前体药物,口服吸收快,在胃肠道和肝脏内迅速转化为阿昔洛韦,其生物利用度是阿昔洛韦的3~5倍。本药主要用于免疫功能正常患者,免疫缺陷者轻症病例也可应用。欧洲指南公认的伐昔洛韦治疗剂量为1 000 mg每日3次,疗程1周。对本药和阿昔洛韦过敏者、2岁以下儿童禁用;肾功能不全者、妊娠< 20周的孕妇和哺乳期妇女慎用。
(1)阿昔洛韦:在感染细胞内经病毒胸苷激酶磷酸化,生成阿昔洛韦三磷酸,后者可抑制病毒DNA聚合酶,终止病毒DNA链的延伸。口服阿昔洛韦主要用于免疫功能正常患者;静脉注射主要用于有并发症风险或病情较复杂的患者,包括:头颈部带状疱疹,高龄,有出血性、坏死性病变,多皮节受累,免疫功能缺陷,伴有内脏或中枢神经系统受累等。对本药过敏者禁用,肾功能不全及高龄患者需慎用,必要时减量或延长给药时间,孕妇用药需权衡利弊。 注:a阿昔洛韦静脉滴注前需稀释,滴速不宜过快,给药期间患者应充足饮水,防止阿昔洛韦在肾小管内沉淀,损害肾功能
(3)泛昔洛韦:为喷昔洛韦的前体药物,口服后迅速转化为喷昔洛韦,在细胞内维持较长的半衰期。其作用机制同阿昔洛韦,而生物利用度高于阿昔洛韦,因此给药频率和剂量可低于阿昔洛韦。有研究显示,泛昔洛韦在早期缓解疼痛方面的疗效优于阿昔洛韦或伐昔洛韦,但也有研究并未显示显著差异,因此未来仍需大规模高质量临床研究以明确。本品主要用于免疫功能正常患者,对本品及喷昔洛韦过敏者和哺乳期患者禁用,孕妇、肾功能不全者应慎用。
(4)溴夫定:该药可经一系列磷酸化转化为溴呋啶三磷酸盐,后者可以抑制病毒复制。该过程只在被病毒感染的细胞中进行,因此溴夫定的抗病毒作用具有高度的选择性。溴夫定抗病毒作用较前述3种药物强,且能明显降低PHN的发生率。本品主要用于免疫功能正常的成年急性带状疱疹患者的早期治疗。对本品过敏者、免疫功能缺陷患者、孕妇及哺乳期妇女禁用;肝病活动期慎用。该药安全性较好,肾功能不全时无需调整剂量,特别适用于老年患者。值得注意的是,本药禁与氟尿嘧啶类药物同服,因二者相互作用可导致严重的骨髓抑制。
(5)膦甲酸钠:通过非竞争性方式阻断病毒DNA聚合酶的磷酸盐结合部位,防止病毒DNA链的延伸。根据我国专家共识和欧洲皮肤科协会指南,静脉滴注膦甲酸钠仅被推荐用于对阿昔洛韦耐药的免疫功能损害患者,当有肝肾功能不全时应适当调整剂量。
2.镇痛治疗:
疼痛常贯穿带状疱疹疾病的全过程,建议对不同程度的疼痛选用不同的镇痛药物。轻中度疼痛可选用对乙酰氨基酚、非甾体类抗炎药或曲马多;中重度疼痛可使用治疗神经病理性疼痛的药物,如钙离子通道调节剂加巴喷丁、普瑞巴林,三环类抗抑郁药如阿米替林,具体用法见表2,或选择阿片类药物,如吗啡或羟考酮等。带状疱疹期间重度急性疼痛是发生PHN的危险因素,联合钙离子通道调节剂不仅能有效缓解疼痛,而且能减少PHN的发生。研究显示,早期使用普瑞巴林可显著降低ZAP评分,尤其在疱疹发生7 d内使用能显著降低PHN发生率。老年带状疱疹患者的疼痛更常见且多为重度,严重影响生活质量,导致焦虑、睡眠障碍、无法正常工作或生活。研究显示,普瑞巴林联合羟考酮不仅能进一步降低PHN发生率,还可改善患者日常活动与睡眠,提高生活质量。对于严重疼痛以及药物治疗无效的患者,可尝试神经阻滞、脉冲射频治疗、神经电刺激等微创介入治疗。神经营养类药物甲钴胺有助于缓解神经炎症与神经痛。
表2 带状疱疹后神经痛的一线治疗药物
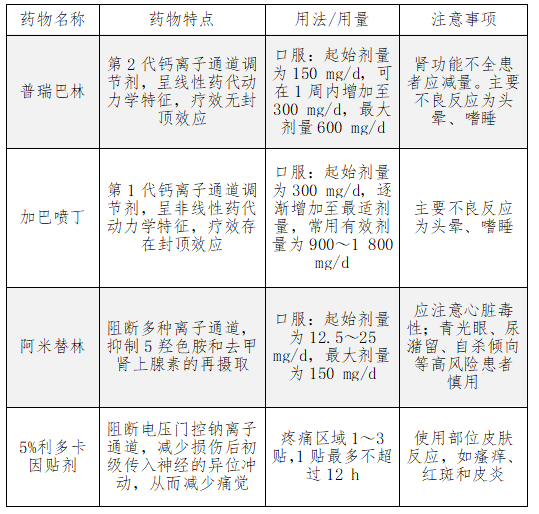
目前关于是否系统应用糖皮质激素治疗带状疱疹及PHN仍存在争议。既往观点认为在带状疱疹急性发作3 d内系统应用糖皮质激素可以抑制炎症过程,缩短急性疼痛的持续时间和皮损愈合时间,但目前最新的欧洲及德国指南均未推荐系统应用糖皮质激素治疗。 3.糖皮质激素疗法:
系统应用糖皮质激素应仅限于治疗Ramsay-Hunt综合征和中枢神经系统并发症,如脑炎或Bell麻痹。年龄大于50岁、出现大面积皮疹及重度疼痛、累及头颈部的带状疱疹、疱疹性脑膜炎及内脏播散性带状疱疹患者在发病早期(出现皮损1周内)可系统使用糖皮质激素。推荐泼尼松初始量30~40 mg/d口服,逐渐减量,疗程1~2周。高血压、糖尿病、消化性溃疡及骨质疏松患者谨慎使用。禁用于免疫抑制或有禁忌证的患者。
4.特殊人群的治疗:
(1)肾功能不全:肾功能不全或持续下降者,应谨慎使用阿昔洛韦、泛昔洛韦、伐昔洛韦及膦甲酸钠,初始给药前应检测血肌酐水平并根据肌酐值调整剂量及给药间隔,例如对于阿昔洛韦,当肌酐清除率为10~25 ml/(min·1.73 m2)时,应延长用药间隔至8 h 1次;当肌酐清除率降至10 ml/(min·1.73 m2)以下时,用药间隔应延长至12 h。使用溴夫定则无需检测血肌酐水平。
(2)VZV所致的脑膜炎/脑炎:美国感染病学会(Infectious Diseases Society of America,IDSA)指南推荐阿昔洛韦治疗本病,轻中度病例静脉滴注10 mg/kg每8 h 1次,连续治疗10~14 d,而严重病例应持续治疗14~21 d。
(3)免疫功能低下患者:主要包括HIV/AIDS、恶性肿瘤、器官移植、干细胞移植患者和长期接受免疫抑制剂治疗患者等,无论是局限型还是播散型带状疱疹,均推荐静脉滴注阿昔洛韦8~10 mg/kg每8 h 1次,疗程7~10 d,根据病情需要可延长至10~14 d。当出现阿昔洛韦耐药时,推荐静脉滴注膦甲酸钠,推荐剂量为120 mg·kg-1·d-1(40 mg/kg每8 h 1次或60 mg/kg每12 h 1次)。溴夫定不推荐用于免疫抑制患者。
(4)儿童:带状疱疹发病率较成年人低,且病情较成人轻,可口服阿昔洛韦20 mg/kg每日4次;或权衡利弊,与患儿家长充分沟通后,可慎重给予泛昔洛韦口服,体重<40 kg者12.5 mg/kg每8 h 1次,体重≥ 40 kg者250~500 mg每8 h 1次。重症患者可静脉滴注阿昔洛韦,≤ 500 mg/m2或≤ 15 mg/kg每8 h 1次。
(5)妊娠、哺乳期:妊娠晚期患者可口服阿昔洛韦或伐昔洛韦,严重者静脉滴注阿昔洛韦,但妊娠20周前应慎用。哺乳期口服阿昔洛韦未见乳儿异常,但口服泛昔洛韦需停止哺乳。
(6)老年人:易出现皮肤、内脏播散及其他并发症,宜采用溴夫定抗病毒药物积极治疗。
(二)中医治疗
中医学认为本病初期多为湿热困阻、毒积火盛,中期多为脾虚湿蕴,后期多为气滞血瘀。治疗初期以祛邪止痛为先,后期兼顾扶正固本。采用辨证分型治疗,通常分为三型:肝胆湿热证、脾虚湿蕴证、气滞血瘀证。
1.肝胆湿热证:
发病初期,皮疹鲜红,簇集水疱,疱壁紧张,焮红灼热刺痛,治宜清热利湿,解毒止痛。用龙胆泻肝汤加减。中成药可选用龙胆泻肝丸、加味逍遥丸、新癀片等。
2.脾虚湿蕴证:
发病中期,皮疹淡红,疱壁松弛,糜烂渗出,疼痛或轻或重,治宜健脾化湿止痛。用除湿胃苓汤加减。中成药可选参苓白术丸。
3.气滞血瘀证:
发病后期,皮疹色暗、结痂,或皮疹消退仍疼痛不止,治宜理气活血、化瘀止痛。用血府逐瘀汤加减。中成药可选用七厘散、云南白药、血府逐瘀胶囊、大黄蛰虫丸等。
中医外治有加快皮损愈合和镇痛作用,并可能对减少PHN的发生有益。在发病初期可用中药青黛散、如意金黄散外敷或火针治疗,可促进干燥结痂并镇痛。电针、揿针、艾灸、拔罐、刺络放血、穴位埋线的循经取穴及皮损局部取穴治疗,例如围刺等,可用于ZAP治疗的全过程。针灸联合西药治疗可提高疗效,提高镇痛效应,降低PHN发生率。
(三)局部治疗
1.物理治疗:
物理治疗带状疱疹目前尚缺乏高质量研究报告。国内一项小型前瞻性研究显示,局部单纯外用阿昔洛韦乳膏等联合半导体激光治疗带状疱疹的疗效明显优于单纯外用阿昔洛韦乳膏等。另一项回顾性研究也证实,在带状疱疹出疹5 d内采用低能量氦氖激光治疗能明显减少PHN发生率。两项研究均缺乏随机对照试验验证。
2.外用治疗药物:
以干燥、消炎、防止继发感染为主。疱疹未破时可以采用抗病毒药物及干燥、收敛制剂。疱疹破溃后可酌情使用抗菌药物。眼部可使用抗病毒眼科制剂等,禁用糖皮质激素外用制剂。
(四)患者教育
健康教育对患者认识本病、提高患者依从性、减少并发症等有重要意义。患者皮损疱液或糜烂面含有病毒,应避免接触尚未患过水痘的儿童和其他易感者。告知患者及早就医及治疗,坚持正确的药物剂量和疗程,保持皮损清洁,避免继发细菌感染,适当休息,保证足够营养。
六、预防
(一)一般措施
带状疱疹患者应采取接触隔离措施,水痘和免疫功能低下的播散性带状疱疹患者还应采取呼吸道隔离措施直至皮损全部结痂。
(二)接种疫苗
接种带状疱疹疫苗是预防带状疱疹的有效措施。带状疱疹疫苗接种的目标是抑制VZV再激活从而预防带状疱疹、PHN和其他并发症。目前,全球上市的带状疱疹疫苗主要包括减毒活疫苗(zoster vaccine live,ZVL,Zostavax?)和重组亚单位疫苗(recombinant zoster vaccine,RZV,Shingrix?)两种。2020年6月,RZV在我国正式上市,推荐用于50岁及以上免疫功能正常的人群接种以预防带状疱疹。该疫苗包含重组VZV gE抗原和AS01B佐剂系统。RZV采用两剂间隔2~6个月肌内注射方式接种,通过激发gE特异性抗体和CD4+ T细胞发挥保护效应。有关RZV接种后10年随访研究发现,体液免疫水平是接种前的6.0倍,细胞免疫水平是接种前的3.5倍。Ⅲ期临床研究显示,对于≥ 50岁的受试者预防带状疱疹的总体疫苗效力(VE)为97.2%,≥ 70岁的受试者为91.3%;针对PHN的VE在≥ 50岁的受试者中为91.2%,≥ 70岁者为88.8%。对疫苗成分过敏或以前接种同类疫苗时出现严重过敏者为疫苗接种禁忌。对正在发热者、患急性疾病者、慢性疾病的急性发作期患者建议暂缓接种,待恢复或病情稳定后接种。RZV在我国为非免疫规划疫苗,常见不良反应为接种部位疼痛、疲劳、寒战、发热等反应,建议接种前充分告知,知情同意后自愿接种。
七、总结与展望
本共识在2018版中国专家共识的基础上,对近年国内外发表的重要文献进行了充分的讨论与分析,总结了带状疱疹诊断、治疗和预防的规范,适用于中国人群带状疱疹的防治。然而,国内带状疱疹基础研究以及大样本的流行病学和防治资料较少,因此本文难免有不足之处。未来应加强多学科合作,积极开展多中心高水平临床研究,在缓解带状疱疹相关性疼痛、规范化治疗、合理预防及改善患者生活质量方面进行探讨,切实提高我国带状疱疹的防治水平。
共识工作组成员(按姓氏拼音排序):常建民(北京医院)、陈学军(四川省医学科学院·四川省人民医院)、顾恒(中国医学科学院皮肤病医院)、郭庆(中山大学孙逸仙纪念医院)、郝飞(重庆医科大学附属第三医院)、姜文成(上海市皮肤病医院)、李恒进(解放军总医院第一医学中心)、李若瑜(北京大学第一医院)、李玉叶(昆明医科大学第一附属医院)、刘巧(江西中医药大学第二附属医院)、刘全忠(天津医科大学总医院)、伦文辉(首都医科大学附属北京地坛医院)、桑红(解放军东部战区总医院)、涂亚庭(华中科技大学同济医学院附属协和医院)、王爱平(北京大学第一医院)、王富珍(中国疾病预防控制中心)、王官清(上海交通大学附属第一人民医院)、王宏伟(复旦大学附属华东医院)、肖生祥(西安交通大学第二附属医院)、杨慧兰(解放军南部战区总医院)
编写秘书 邓睿歆(北京大学第一医院)
Copyright 2009 福州市疾病预防控制中心 All Rights Reserved
福州市疾病预防控制中心 主办
公安备案号:35010202001851 闽ICP备11009988号
联系方式:0591-63039912 | 隐私保护